Infecciones del sistema nervioso central
Autoras
Manuela Sanz de Mena. Medicina Interna. | Ester Morales García. Neurología.
Asesoras
Laura Corbella Vázquez. Medicina Interna. | Marta González Sánchez. Neurología.
1. Introducción
El término meningitis hace referencia a la inflamación de cualquier etiología (infecciosa, inflamatoria o química) de las leptomeninges y del líquido cefalorraquídeo (LCR). La encefalitis es un proceso inflamatorio del parénquima cerebral que produce una disfunción cerebral focal, casi siempre asociada a reacción meníngea secundaria (meningoencefalitis). La paquimeningitis consiste en la inflamación de la duramadre.
2. Abordaje del paciente con sospecha de infección aguda del sistema nervioso central
En la figura 1 se refleja el manejo inicial del paciente con sospecha de infección del sistema nervioso central (SNC).
2.1. Análisis del líquido cefalorraquídeo
El diagnóstico definitivo de meningitis infecciosa se realiza a través del estudio del LCR, obtenido habitualmente mediante punción lumbar (PL). Sus contraindicaciones aparecen en el cap. 1. Técnicas y procedimientos instrumentales.
Se deben registrar el aspecto macroscópico del LCR y la presión de apertura en decúbito lateral. Se recoge la muestra de LCR en tres tubos secos y estériles (cada uno con 1-2 ml; 1 ml = 10 gotas). El primer tubo presenta más riesgo de contaminación bacteriana y de contener hematíes en PL traumáticas:
- Un tubo (el menos turbio o hemático) para estudio citobioquímico.
- Dos tubos para estudios microbiológicos.
La naturaleza del cuadro se orientará mediante el análisis citobioquímico (tabla 1). De manera rutinaria han de solicitarse tinción de Gram, cultivo y reacción en cadena de la polimerasa (PCR) para bacterias y virus, pudiéndose ampliar el estudio según la sospecha clínica (hongos, micobacterias, sífilis, etc.). En caso de sospecha de carcinomatosis/linfomatosis meníngea, hay que remitir la muestra para citología e inmunofenotipo. Si la sospecha es de meningoencefalitis autoinmune, se solicitará determinación de anticuerpos en el LCR.
2.2. Tratamiento empírico
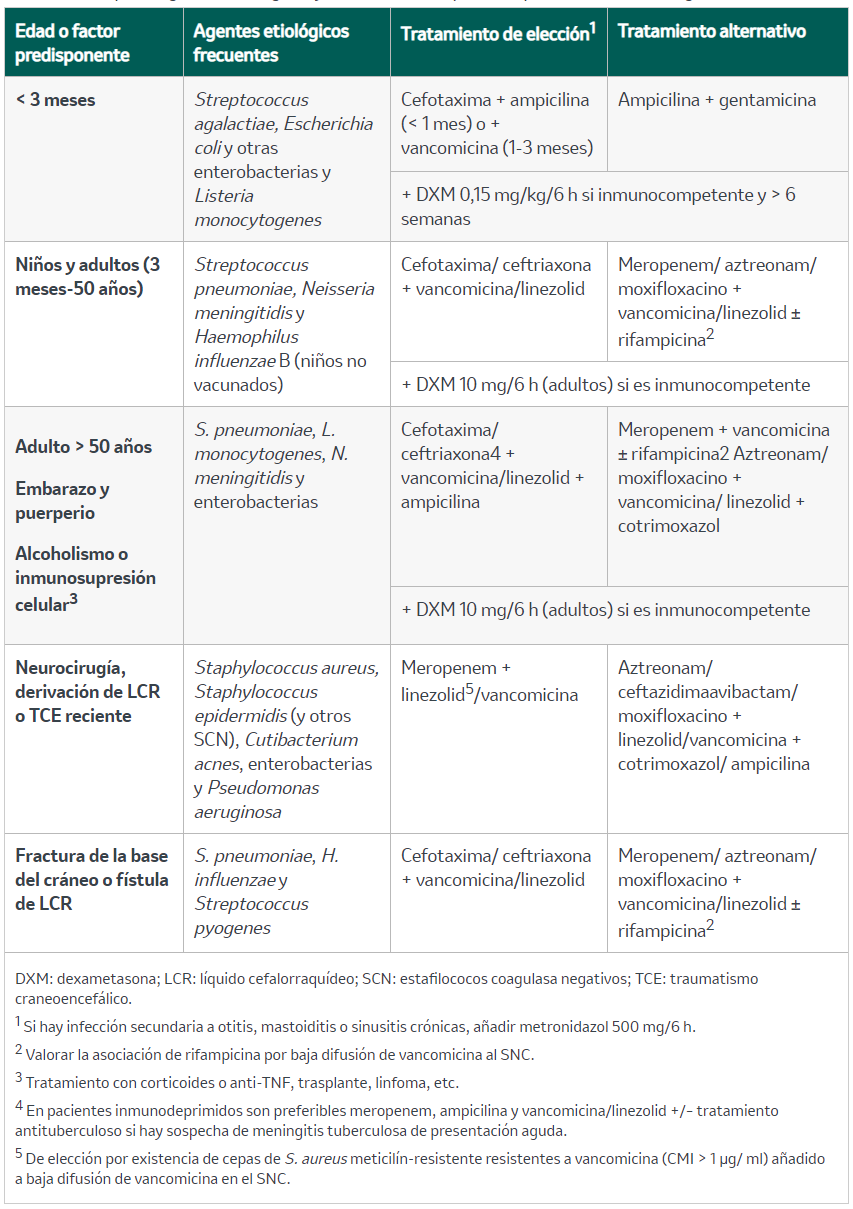
La morbimortalidad de las meningitis y encefalitis infecciosas, en especial de las bacterianas, aumenta a medida que se retrasa el inicio del tratamiento antibiótico. Por ello se recomienda comenzarlo de manera empírica dentro de los primeros 60 minutos desde que se establece el diagnóstico de presunción. En casos de sepsis, necesidad de pruebas de imagen u otras situaciones que retrasen la realización de la PL, se aconseja extraer dos sets de hemocultivos e iniciar la antibioterapia empírica de manera inmediata. El tratamiento empírico de elección de las meningitis se detalla en la tabla 2. Ante la posibilidad de menigoencefalitis herpética, se debe añadir aciclovir al tratamiento.
Figura 1. Manejo inicial del paciente con sospecha de infección aguda del sistema nervioso central.
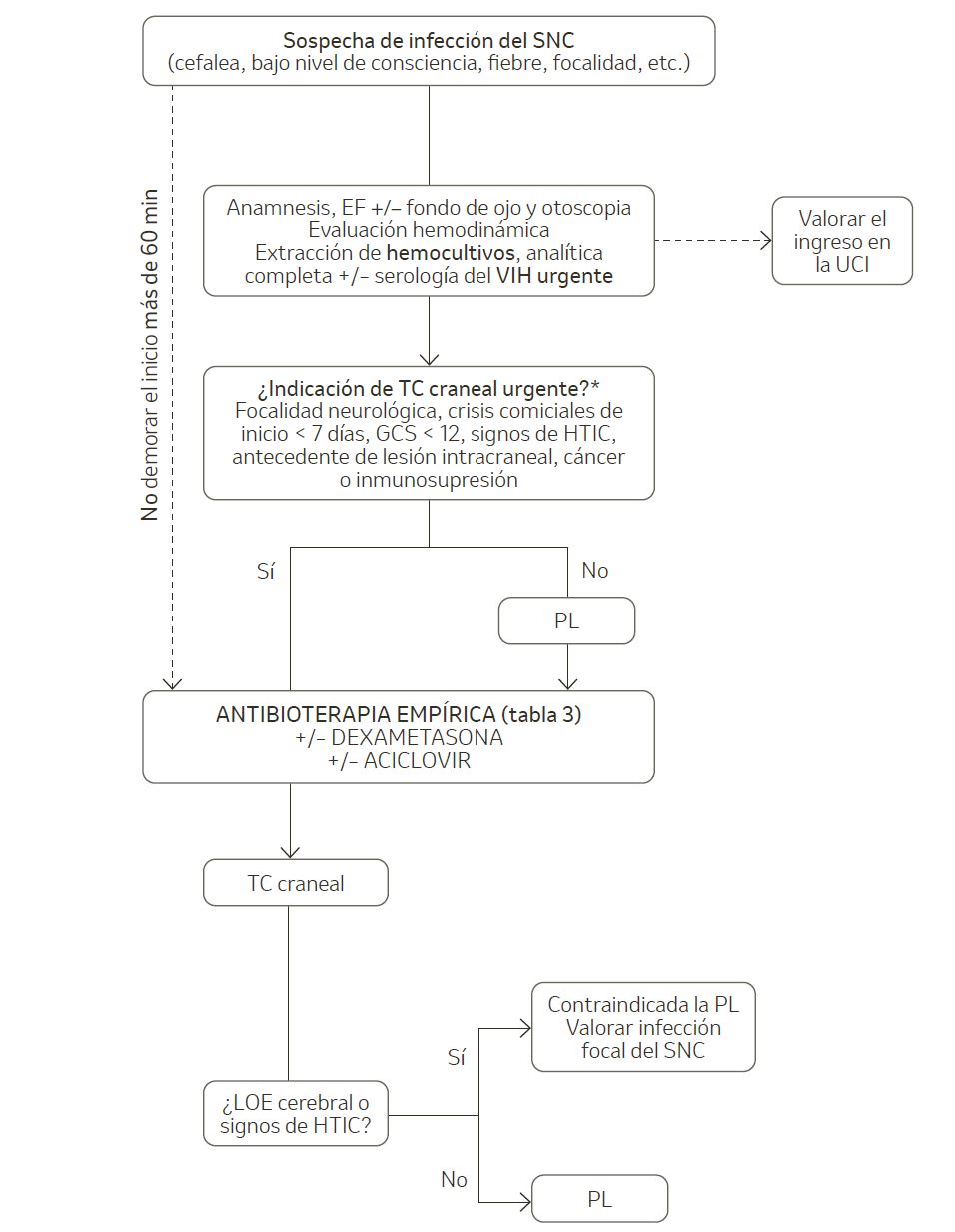
EF: exploración física; GCS: escala del coma de Glasgow; HTIC: hipertensión intracraneal; LOE: lesión ocupante de espacio; PL: punción lumbar; SNC: sistema nervioso central; TC: tomografía computarizada; VIH: virus de la inmunodeficiencia humana.
* Sin embargo, en la práctica clínica habitual la realización de la TC craneal antes de la PL se extiende a todos los pacientes con sospecha de infección del SNC.
Tabla 1. Características diferenciales del líquido cefalorraquídeo en las infecciones del sistema nervioso central
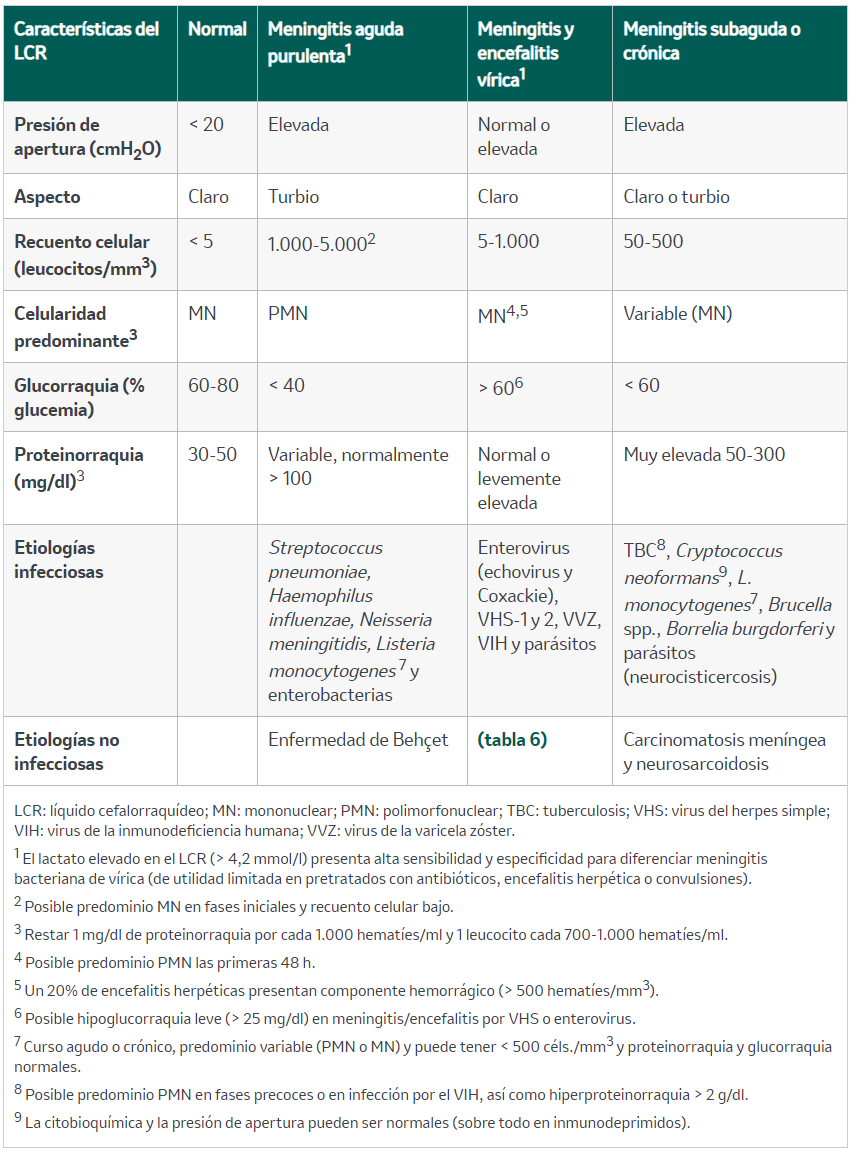
Tabla 2. Principales agentes etiológicos y tratamiento empírico en pacientes con meningitis bacteriana
3. Meningitis bacteriana aguda
3.1. Etiopatogenia
Las vías de entrada al SNC son: hematógena en contexto de bacteriemia; por contigüidad desde focos sépticos adyacentes (otitis, sinusitis, etc.), o por inoculación directa en caso de meningitis postraumática o posquirúrgica. Los factores de riesgo asociados a cada microorganismo se detallan en la tabla 3.
Los microorganismos más frecuentes dependen de la edad y la comorbilidad (tabla 2). La causa más frecuente de meningitis adquirida en la comunidad en adultos es el Streptococcus pneumoniae.
Tabla 3. Factores de riesgo y tratamiento antibiótico dirigido según la etiología
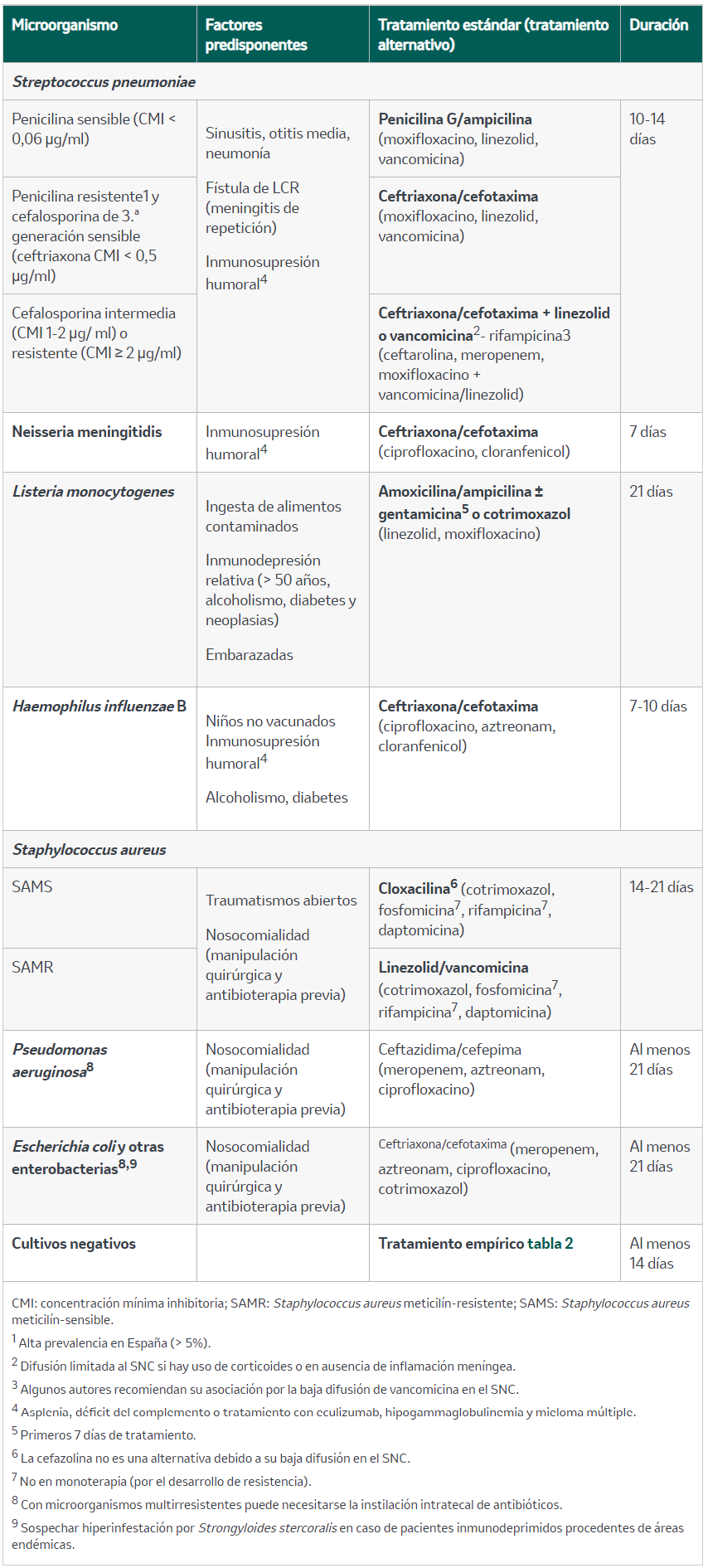
En cuanto a la infección por Listeria monocytogenes, se adquiere tras la ingesta de alimentos contaminados, suele cursar en brotes y es más frecuente en verano. Puede debutar en forma de gastroenteritis febril con un período de incubación de unas 24 h. En pacientes de riesgo, como aquellos con cierto grado de inmunosupresión (alcoholismo, diabetes, neoplasias), mayores de 50 años y embarazadas, puede desarrollarse una infección invasiva con bacteriemia y siembra en el SNC (período medio de incubación de 11 días) y producir meningoencefalitis. Es típica la afectación focal en forma de rombencefalitis (tronco del encéfalo y/o cerebelo), que suele presentar un curso bifásico, que comienza por síntomas inespecíficos, como cefalea, fiebre, náuseas y vómitos, seguido tras varios días por neuropatía, ataxia, temblor, disminución del nivel de consciencia, crisis epilépticas y hemiparesia. Otras formas de presentación más raras son la meningitis aislada y los abscesos cerebrales o espinales.
3.2. Clínica
La tétrada clásica de cefalea, fiebre, rigidez de nuca y alteración del nivel de consciencia solo aparece en un 40-50% de los pacientes. Sin embargo, la mayoría de los casos presentan dos de estos síntomas. Otros síntomas frecuentes son postración, fotofobia, náuseas y vómitos, focalidad neurológica, alteración del comportamiento, crisis epilépticas y lesiones cutáneas. Los signos clásicos de irritación meníngea de Kernig y Brudzinski resultan muy específicos, pero poco sensibles. En pacientes neutropénicos y en edades extremas de la vida la presentación clínica puede ser atípica e inespecífica, siendo la fiebre un hallazgo inconstante.
3.3. Diagnóstico microbiológico
- Tinción de Gram del líquido cefalorraquídeo: rápida, barata y con excelente especificidad; su sensibilidad es variable según el microorganismo (disminuye si el inicio de la antibioterapia es previo a la PL).
- Cultivo de líquido cefalorraquídeo: técnica de referencia (identifica microorganismo y antibiograma) cuyo rendimiento disminuye en torno a un 15% si se ha iniciado antes antibioterapia.
- Reacción en cadena de la polimerasa de ADN bacteriano: es útil en pacientes que han recibido tratamiento antimicrobiano antes de la PL ya que apenas afecta a su sensibilidad. En nuestro centro está disponible para S. agalactiae, S. pneumoniae, N. meningitidis, H. influenzae, L. monocytogenes y E. coli.
- Otras: biopsia de lesiones cutáneas o timpanocentesis para obtención de líquido del oído medio en caso de otitis/mastoiditis concomitante, útil si el cultivo del LCR es negativo.
3.4. Tratamiento
3.4.1. Antibioterapia
Debido a su elevada morbimortalidad, se recomienda iniciar terapia antibiótica empírica lo antes posible (< 1 h) ante la sospecha, incluso cuando se retrase la PL por otros motivos tabla 2 y en el ámbito extrahospitalario (retraso en el traslado al hospital, situación de sepsis). Se debe ajustar en función de los hallazgos microbiológicos. En las (tabla 3 y tabla 4) se exponen las diferentes pautas antibióticas.
3.4.2. Tratamiento corticoideo
Se recomienda su uso empírico en todo paciente con meningitis bacteriana excepto neonatos (< 6 semanas); en caso de inmunosupresión, se ha de individualizar. Se emplea dexametasona antes o junto con la primera dosis de antibiótico (y hasta 4 h después, tras ese tiempo se pierde el beneficio) a dosis de 10 mg cada 6 h en adultos. Debe mantenerse durante 4 días si se confirma S. pneumoniae o H. influenzae como causantes (en el resto de etiologías no ha demostrado reducir la morbimortalidad).
3.4.3. Otros
Incluyen: cabecero elevado 30-45° y cuidados del neurocrítico (control estricto de tensión arterial, temperatura, natremia y glucemia). No hay evidencia que avale el empleo de fármacos antiepilépticos (FAE) profilácticos, hipotermia terapéutica o terapias osmóticas.
Tabla 4. Dosis recomendadas para el tratamiento de las infecciones del sistema nervioso central en adultos
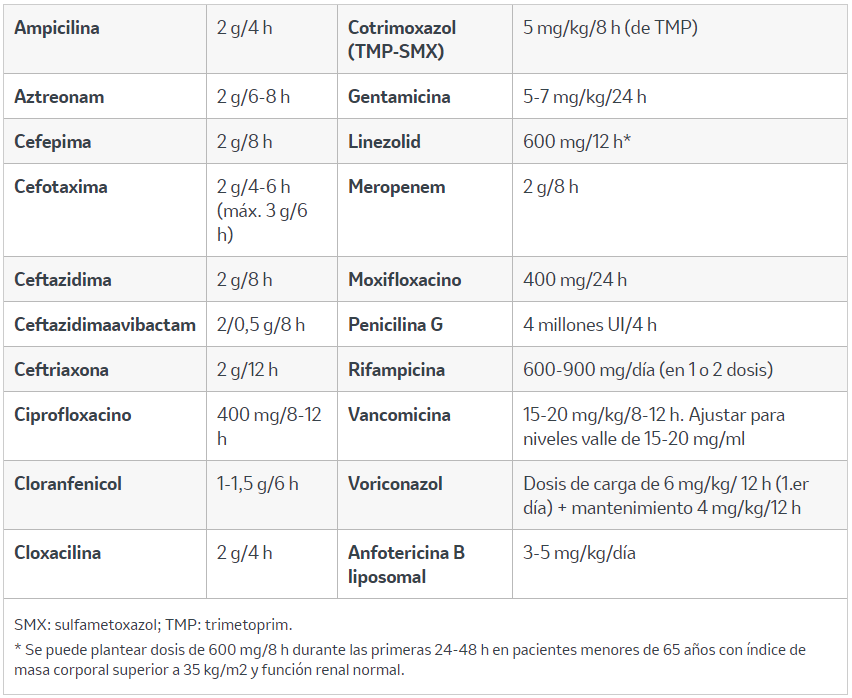
3.5. Pronóstico
La mortalidad se sitúa en torno al 10-20% y las secuelas neurológicas en el 20-40%. Las complicaciones más frecuentes en la etapa aguda son: crisis epilépticas, isquemia cerebral, hemorragias subaracnoidea e intraparenquimatosa, trombosis de los senos venosos, hidrocefalia, empiema subdural y absceso cerebral. En caso de deterioro neurológico o ausencia de respuesta al tratamiento dirigido, se debe descartar la presencia de complicaciones mediante prueba de imagen: tomografía computarizada (TC) o resonancia magnética (RM), electroencefalograma (EEG) y, en ocasiones, repetición de la PL.
Además, el tratamiento anticoagulante se ha asociado a mayor riesgo de hemorragias intracraneales, por lo que se ha de considerar su retirada, sobre todo en la fase aguda.
En cuanto a las secuelas a largo plazo, las más prevalentes son sordera neurosensorial, trastornos cognitivoconductuales y epilepsia.
3.6. Aislamiento y quimioprofilaxis
Se muestran en la tabla 5.
N. meningitidis y H. influenzae requieren aislamiento respiratorio tipo gotas (habitación individual, personal con mascarilla y paciente con mascarilla si sale de la habitación) durante 48 h desde el inicio del tratamiento adecuado (habiéndose comprobado microbiológicamente la sensibilidad del agente etiológico al tratamiento).
Tabla 5. Indicaciones de profilaxis postexposición en la meningitis bacteriana en adultos

4. Meningitis y encefalitis víricas
4.1. Meningitis víricas
Tienen una alta prevalencia. Se engloban en las meningitis asépticas por la ausencia de aislamientos bacterianos. Producen un síndrome meníngeo agudo indistinguible inicialmente de la meningitis bacteriana, pero con pleocitosis linfocitaria y evolución favorable. Al ser infecciones limitadas a la meninge, no hay signos de disfunción neurológica o alteraciones parenquimatosas en la neuroimagen (datos que las distinguen de la encefalitis vírica, con distinto tratamiento y pronóstico).
4.1.1. Etiología
En el 30% de los casos no se llega a un diagnóstico etiológico; existen múltiples causas infecciosas y no infecciosas de la meningitis linfocitaria (tabla 6). En cuanto a la etiología vírica, por frecuencia en adultos es: enterovirus (80%) (como echovirus o Coxsackie); virus del herpes simple tipo 2 (VHS-2) (10%); virus de la varicela zóster (VVZ) (8%), y virus de la inmunodeficiencia humana (VIH) (en primoinfección, meningitis autolimitada asociada a síndrome mononucleósido; diagnóstico con seroconversión).
4.1.2. Clínica
Se da un cuadro agudo de:
- Síndrome febril (38-40 °C) asociado a signos de irritación meníngea: cefalea intensa (lo más frecuente), fotofobia y rigidez nucal leve (Kernig y Brudzinski ausentes).
- Irritabilidad y somnolencia: un deterioro progresivo del nivel de consciencia o crisis epilépticas indicarían meningoencefalitis.
- Signos neurológicos leves: parestesias, reflejos cutaneoplantares equívocos, etc.
- Sintomatología vírica sistémica inespecífica y alteraciones mucocutáneas específicas (enfermedad mano-pie-boca y herpangina en enterovirus; lesiones mucosas genitales concomitantes en primoinfección por el VHS-2, y exantemas característicos de varicela, rubéola y parotiditis).
La meningitis de Mollaret es una forma benigna de meningitis linfocitaria recurrente cuyo agente etiológico más frecuente es el VHS-2.
Tabla 6. Diagnóstico diferencial de meningitis linfocitaria y meningoencefalitis
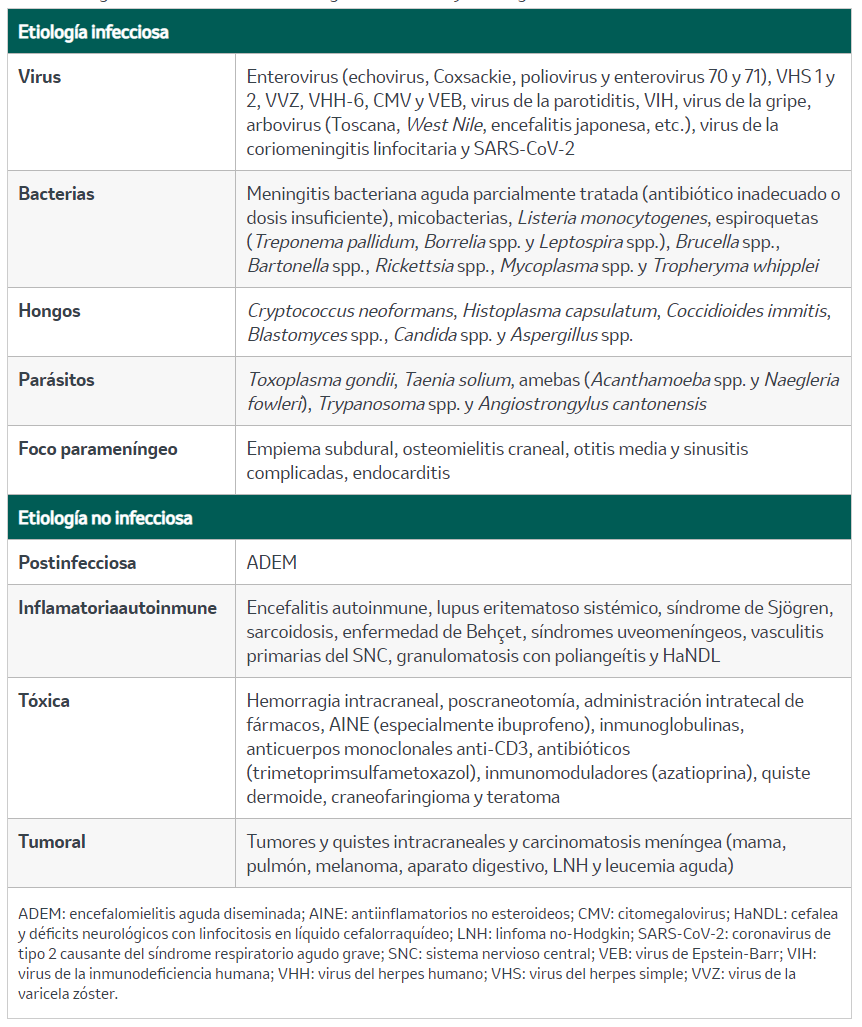
4.1.3. Diagnóstico
Es clínico y se apoya en alteraciones del LCR: citobioquímica (tabla 1) y PCR en el LCR para enterovirus, VHS-1, VHS-2 y VVZ (resulta de utilidad la PCR multiplex, que permite realizar el estudio de múltiples microorganismos en una única muestra).
4.1.4. Tratamiento y pronóstico
La mayoría son autolimitadas y carecen de secuelas. El tratamiento es sintomático, además de vigilancia estrecha en las primeras 24-48 h. Muchos de los virus que causan meningitis también pueden producir encefalitis, por lo que se debe vigilar la progresión clínica y, en caso de deterioro neurológico, repetir la PL e iniciar aciclovir si se sospecha encefalitis herpética. En caso de meningitis por VHS-1 o VHS-2, se recomienda aciclovir inicialmente intravenoso (10 mg/kg/8 h) y posteriormente oral hasta cumplir 14 días. Si existe duda acerca de la etiología vírica o bacteriana del cuadro (perfil de LCR indeterminado), sobre todo en ancianos, inmunosuprimidos o si hay antibioterapia previa, se ha de instaurar antibioterapia empírica hasta obtener los resultados microbiológicos (tabla 2).
4.2. Encefalitis víricas
4.2.1. Etiología
Se muestra en la tabla 6.
Las causas de la encefalitis vírica por frecuencia son: VHS-1 (10% del total de encefalitis, 20% de encefalitis víricas y 90% de encefalitis herpéticas), que es importante sospechar, pues sin tratamiento presenta alta morbimortalidad; VHS-2 (10% de encefalitis herpéticas); enterovirus (causante habitual de meningitis; la encefalitis es infrecuente), y VVZ. En pacientes inmunosuprimidos destacan además citomegalovirus (CMV), virus de Epstein-Barr (VEB), virus JC y virus del herpes humano tipos 6 (VHH-6) y 7 (VHH-7).
4.2.2. Clínica general
De manera general, las encefalitis víricas cursan como cuadros agudos/subagudos (curso más prolongado o recurrente en inmunosuprimidos) de:
- Síndrome febril asociado a signos de irritación meníngea (cefalea, rigidez nucal y fotofobia) que en ocasiones pueden dominar el cuadro clínico.
- Síntomas y signos de disfunción cerebral: alteración del nivel de consciencia, encefalopatía, disfunción cognitivoconductual, cambio de personalidad, psicosis, agitación, alteraciones mnésicas, focalidad neurológica (frecuente afasia en la encefalitis herpética), crisis epilépticas focales o generalizadas (resulta frecuente el estatus epiléptico en la encefalitis herpética) y signos de alteración del eje hipotálamo-hipofisario.
Es importante distinguir la encefalitis vírica de la postinfecciosa o encefalomielitis aguda diseminada (ADEM), en la que se produce una respuesta inmunitaria anómala tras una latencia de 4-21 días después de una infección vírica o vacunación, consistente en fiebre, confusión, disminución del nivel de consciencia, crisis epilépticas, así como frecuente afectación troncoencefálica (afectación de movimientos oculares y déficit motor) y medular (para- o tetraparesia, alteración sensitiva y afectación de esfínteres), con pleocitosis e hiperproteinorraquia leve en el LCR y lesiones bilaterales confluentes en la sustancia blanca en la neuroimagen.
4.2.3. Diagnóstico
4.2.3.1. Análisis del líquido cefalorraquídeo
Incluye: citobioquímica (tabla 1); PCR (de elección) para VHS-1, VHS-2, enterovirus, VVZ, CMV, VEB, VHH-6 y VHH-7; cultivo (sensibilidad < 5% excepto en meningoencefalitis por enterovirus en niños), de utilidad si se sospechan causas infrecuentes y la PCR no está disponible, y serología, útil para orientar el diagnóstico si la PCR y los cultivos son negativos y no existe respuesta al tratamiento empírico. La PCR para VHS tiene alta sensibilidad y especificidad. Puede ser negativa en fases precoces (< 48 h de inicio de la clínica) o inmunosupresión, por lo que si existe alta sospecha, está indicado mantener el aciclovir empírico y repetir la PCR a los 3-7 días.
4.2.3.2. Electroencefalograma
Se altera más precozmente que la neuroimagen y tiene valor pronóstico (mejor si hay normalización rápida). Destacan enlentecimiento difuso y/o focal y actividad lenta rítmica. En la encefalitis herpética se observan además alteraciones focales temporales uni- o bilaterales y complejos punta-onda periódicos lateralizados (PLED, típico pero no patognomónico).
4.2.3.3. Neuroimagen
Se suele observar afectación parenquimatosa cerebral, asociada a captación de contraste leptomeníngeo. En la encefalitis herpética destacan afectación unilateral del lóbulo temporal medial con necrosis (hipodensa en la TC, hiperintensa en secuencias T2 y FLAIR en la RM), edema y efecto masa, posible afectación de ínsula y frontobasal y en fases avanzadas lesiones hemorrágicas y contralaterales. En el 5% de los casos la neuroimagen es normal, sobre todo en las fases iniciales.
4.2.4. Tratamiento
Ante la sospecha de encefalitis herpética se debe iniciar lo antes posible aciclovir 10 mg/kg/8 h i.v., manteniéndose 14-21 días si se confirma, tras lo cual hay que repetir la PCR en el LCR, ampliando el tratamiento 7 días más si resulta positiva. En general, en las encefalitis víricas se recomiendan medidas de soporte y control sintomático (sobre todo de hipertensión intracraneal [HTIC] y FAE si hay crisis epilépticas). No se recomienda terapia corticoidea de rutina. Ante la duda de etiología vírica en una meningitis linfocitaria, está indicada la cobertura antibiótica de L. monocytogenes hasta tener los resultados microbiológicos.
4.2.5. Pronóstico
La mortalidad global de la encefalitis vírica se estima en torno al 5-20%, con secuelas en más del 20% de los casos. En la encefalitis herpética el retraso frecuente en el tratamiento por falta de sospecha conlleva una alta morbimortalidad: la mortalidad es del 70% en no tratados y del 20-30% en tratados, y son muy frecuentes las secuelas graves a largo plazo. Además, hasta el 20% de los supervivientes pueden desarrollar encefalitis autoinmune antirreceptor N-metil-D-aspartato (anti-NMDAR) a las 2-6 semanas de la infección.
5. Meningitis y encefalitis subagudas y crónicas
La meningitis subaguda es aquella cuyo tiempo de evolución clínico es de días a semanas, mientras que crónica supera las 4 semanas, con pleocitosis en LCR.
5.1. Etiología
Hasta en el 50% de los casos no se llega al diagnóstico, pues los estudios microbiológicos no son concluyentes en muchas ocasiones. El diagnóstico diferencial resulta amplio (tabla 6), si bien las causas más frecuentes suelen ser bacterias atípicas, infecciones fúngicas y etiologías no infecciosas, como las neoplasias.
5.2. Aproximación clínica
Es fundamental determinar situación inmunológica, uso de fármacos, neurocirugía o procedimientos invasivos previos, infección previa o contacto con tuberculosis (TBC), relaciones sexuales de riesgo (VIH y sífilis), viajes a áreas endémicas de infecciones fúngicas (Histoplasma capsulatum), contacto con animales (Cryptococcus neoformans y Toxoplasma gondii), picaduras (Borrelia burgdorferi), ingesta de alimentos no procesados o crudos (Brucella spp. y Taenia solium) y presencia de clínica constitucional o sistémica.
5.3. Pruebas complementarias según la sospecha clínica
5.3.1. Neuroimagen
Incluye: captación meníngea, lesiones ocupantes de espacio (LOE), focos parameníngeos y complicaciones como hidrocefalia o infartos cerebrales, si bien los hallazgos rara vez orientan hacia una etiología específica.
5.3.2. Análisis del líquido cefalorraquídeo
Se muestra en la tabla 1. A veces son necesarias PL de repetición.
5.3.3. Radiografía o tomografía computarizada de tórax
Varias etiologías de meningitis crónicas pueden cursar con afectación pulmonar (TBC, infecciones fúngicas, sarcoidosis y neoplasias).
5.3.4. Biopsia cerebral o meníngea
Se debe valorar si no existe diagnóstico, hay rápida progresión neurológica y no existe respuesta al tratamiento empírico. Existe una mayor rentabilidad si se biopsian zonas de captación de contraste en neuroimagen.
5.4. Tratamiento empírico
Se ha de individualizar su inicio según clínica y epidemiología (inicio precoz en inmunodeprimidos o si hay deterioro progresivo en ausencia de diagnóstico específico). Dada su frecuencia y gravedad, se debe guiar el tratamiento empírico de una meningitis crónica linfocitaria hacia la TBC, especialmente si existen hipoglucorraquia y afectación de pares craneales. En ausencia de respuesta, hay que plantear tratamiento empírico esteroideo o antifúngico.
5.5. Tuberculosis del sistema nervioso central
5.5.1. Epidemiología
Constituye la causa principal de meningitis crónica en países con alta prevalencia de TBC. Más del 60% presentan otras formas de TBC concomitantes en el momento del diagnóstico, sobre todo afectación pulmonar. Los factores de riesgo son edad avanzada, malnutrición, alcoholismo, neoplasias, tratamiento inmunosupresor (corticoides y antifactor de necrosis tumoral alfa) e infección por el VIH.
5.5.2. Formas clínicas
Se muestran en la tabla 7.
5.5.3. Diagnóstico de tuberculosis del sistema nervioso central en el líquido cefalorraquídeo
Para el diagnóstico de infección tuberculosa, ver cap. 75. Tuberculosis. La baja cantidad de microorganismos en el LCR puede dificultar el diagnóstico, por lo que se debe intentar realizar la PL antes de iniciar el tratamiento:
- Citobioquímica (tabla 1).
- Adenosina deaminasa (ADA) elevada: inespecífico, pues se encuentra elevada en la mayoría de las meningitis infecciosas. Sus niveles se correlacionan con los de hiperproteinorraquia.
- Interferón gamma elevado: baja sensibilidad.
- Tinción de bacilo ácido alcohol resistente (BAAR) y cultivos: sensibilidad y especificidad del 87 y 80%, respectivamente, al examinar tres muestras de LCR (40 y 50%, respectivamente, al examinar una única muestra). El cultivo tarda 2-4 semanas.
- PCR de Mycobacterium tuberculosis: se obtiene en 2-3 h y tiene una sensibilidad similar a la del cultivo, pero una PCR negativa no excluye el diagnóstico si la sospecha es alta.
- Biopsia cerebral: de utilidad en lesiones captantes únicas o en meningitis crónicas con cultivos negativos repetidos (se puede asociar tinción BAAR, cultivo y PCR).
Hay que realizar serología del VIH a todos los pacientes ya que su coinfección disminuye la sensibilidad y especificidad de otras pruebas y amplía el diagnóstico diferencial.
Tabla 7. Formas clínicas de tuberculosis en el sistema nervioso central
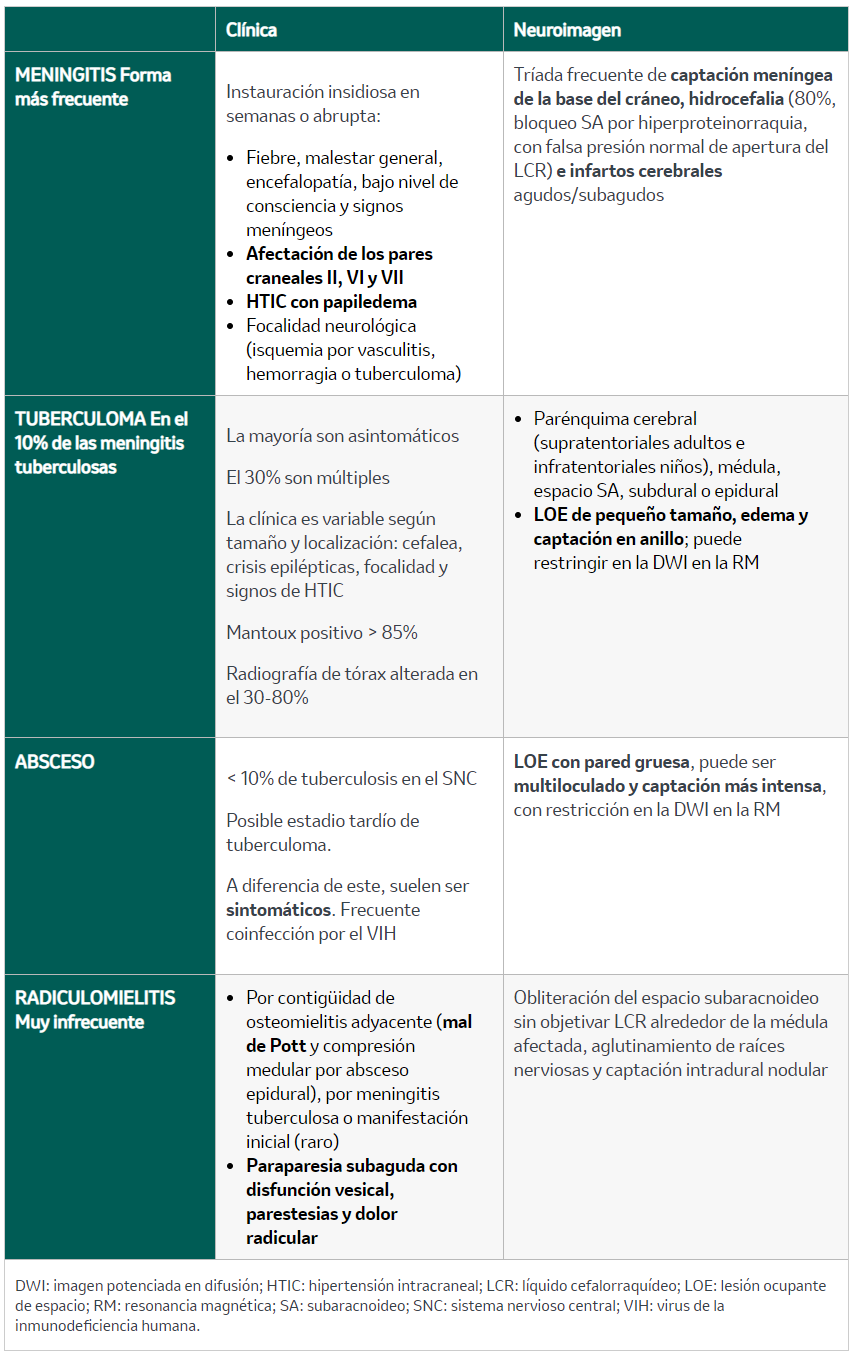
5.5.4. Otros hallazgos frecuentes en la tuberculosis en el sistema nervioso central
En el 30% de los casos se objetivan tubérculos coroideos en el fondo de ojo o patrón miliar en la radiografía de tórax. Asimismo, se suele asociar a hiponatremia en el 50% (debido al síndrome de secreción inadecuada de hormona antidiurética o a afectación suprarrenal tuberculosa).
5.5.5. Tratamiento
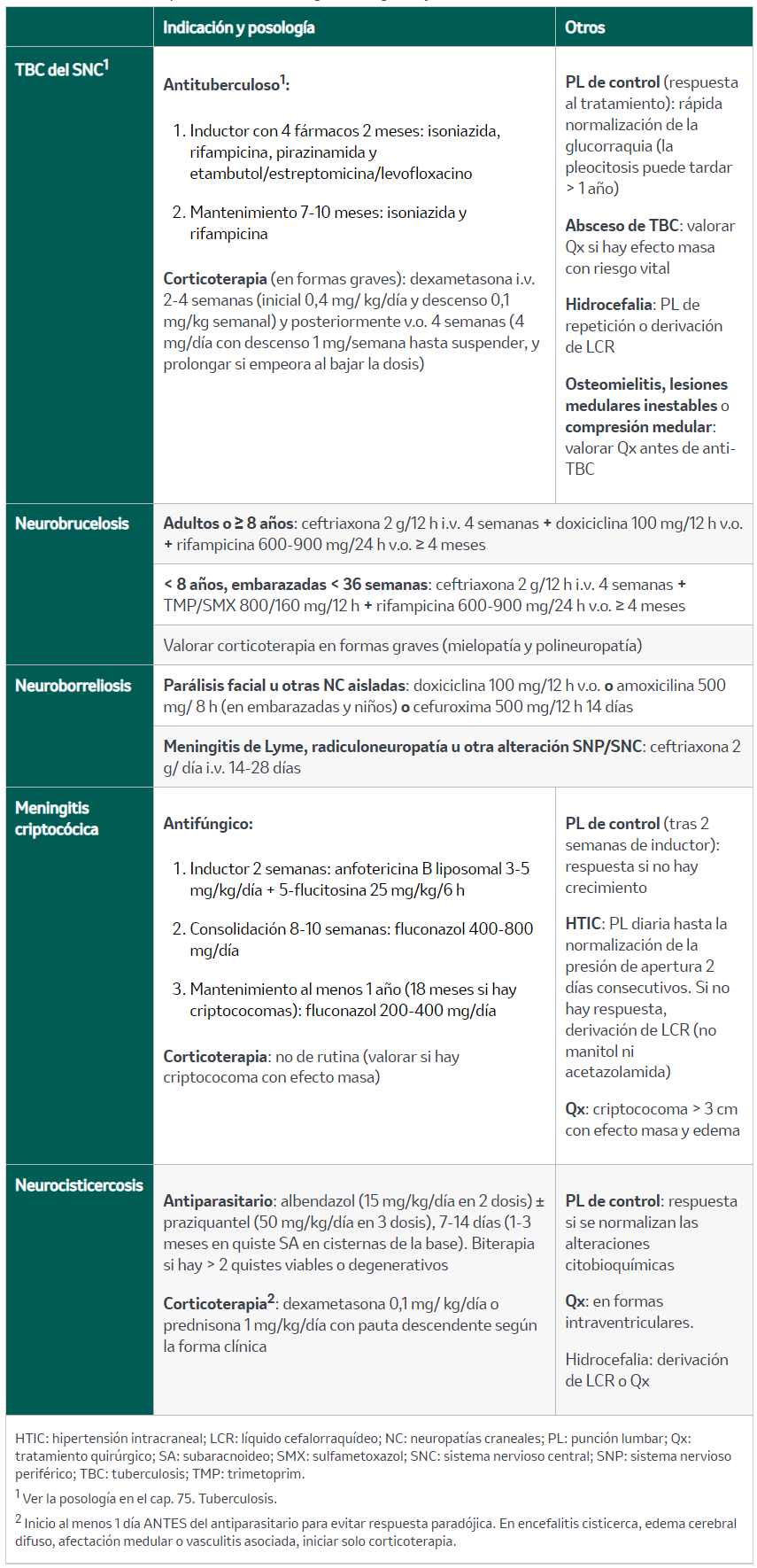
El tratamiento se muestra en la tabla 8. Para el manejo de la coinfección por el VIH, ver cap. 76. Infección por el virus de la inmunodeficiencia humana.
5.5.6. Pronóstico
La mortalidad general es del 10%, relacionada con la forma de presentación, la rapidez de inicio del tratamiento y la resistencia al mismo. En casos de coinfección por el VIH la mortalidad alcanza el 67%. En casos graves las secuelas neurológicas son frecuentes. Sin tratamiento la evolución del cuadro es a una encefalopatía con disminución del nivel de consciencia hasta el coma, neuropatías craneales, focalidad e HTIC, llegando a la muerte en 4-8 semanas desde el inicio de la clínica.
5.6. Neurosífilis
Ver cap. 69. Infecciones de transmisión sexual.
5.7. Neurobrucelosis (Brucella spp., en especial Brucella mellitensis)
Es una zoonosis de distribución mundial propia del ganado bovino, ovino, caprino y de otros animales, que se contagia por la ingesta de productos lácteos no pasteurizados (y por tanto habitual en ganaderos y cazadores).
Provoca un cuadro sistémico de fiebre fluctuante, artralgias, sacroileítis o espondilitis lumbar, alteraciones genitourinarias, cardíacas y pulmonares y afectación del sistema nervioso en más del 5%: meningitis/meningoencefalitis aguda o crónica, radiculopatía, polirradiculoneuropatía (similar al síndrome de Guillain-Barré) y mielopatía.
Su diagnóstico es principalmente serológico (aglutinación, ensayo por inmunoabsorción ligado a enzimas [ELISA], Rosa de Bengala y test de Coombs), si bien se pueden realizar PCR, cultivo y anticuerpos en el LCR. El tratamiento se muestra en la tabla 8.
5.8. Neuroborreliosis de Lyme (Borrelia burgdorferi)
Se transmite por la picadura de la garrapata Ixodes spp., y su reservorio son pequeños roedores y ungulados. En España la mayoría de casos se dan en la cornisa Cantábrica. Ocasiona una fase inicial localizada días-semanas tras la picadura en forma de eritema crónico migrans. Meses o semanas después se da una fase inicial diseminada con afectación cardíaca y ocular y meningitis asintomática temprana frecuente, con clínica neurológica solo en el 10-15% (sobre todo en inmunosuprimidos): meningitis aséptica linfocitaria, neuropatías craneales (sobre todo el VII par craneal), radiculopatía dolorosa (síndrome de Bannwarth) con afectación sensitivomotora, mononeuropatías o mononeuritis múltiple. Es muy rara la afectación parenquimatosa (encefalomielitis).
En la fase tardía persistente (años) se producen afectación oligoarticular y acrodermatitis crónica atrófica, asociada a veces a polineuropatía axonal sensitiva crónica parcheada leve y a encefalopatía crónica leve o de Lyme (tóxico-metabólica, debido a la infección sistémica por B. burgdorferi, no por infección en el SNC, reversible con antibioterapia y no considerada neuroborreliosis).
Para el diagnóstico se emplean métodos serológicos (ELISA y Western blot). En el LCR pueden realizarse PCR y cultivo (baja sensibilidad) o serología (mayor sensibilidad). El tratamiento se expone en la tabla 8. El pronóstico resulta favorable con bajo riesgo vital, y el 90% de las neuropatías y parálisis faciales unilaterales se resuelven sin secuelas.
5.9. Meningitis criptocócica
Es la infección fúngica del SNC más frecuente. Criptococcus neoformans es la especie patogénica más frecuente en humanos (seguida de Criptococcus gattii), tiene distribución mundial y es ubicuo (tierra con heces de pájaros y vegetación en descomposición). Se transmite por inhalación (no persona-persona, salvo trasplante) con diseminación al SNC vía hematógena de un foco pulmonar activo o latente (más frecuente) o por solución de continuidad cutánea.
5.9.1. Epidemiología
Es una infección oportunista típica de inmunodeprimidos: infección por el VIH, trasplante de órgano sólido, sarcoidosis, corticoterapia prolongada, neoplasias hematológicas, inhibidores de la tirosín cinasa, linfopenia CD4 idiopática, etc. Sin embargo, un 15-20% de los casos ocurren en inmunocompetentes.
5.9.2. Clínica
Es de curso crónico en semanas-meses (puede ser aguda si hay inmunodepresión grave): fiebre y cefalea (inconstantes), náuseas y vómitos, encefalopatía, rigidez de nuca, HTIC con papiledema (más frecuente en el VIH), crisis epilépticas, síntomas de afectación de la base del cráneo, como afectación de pares craneales, vasculitis, focalidad por ictus o criptococomas o deterioro cognitivoconductual y de personalidad.
5.9.3. Diagnóstico
5.9.3.1. Análisis del líquido cefalorraquídeo
Con tinta china se visualizan levaduras encapsuladas; el antígeno de criptococo y el cultivo son muy sensibles (crecimiento en 3-5 días).
5.9.3.2. Hemocultivos y antígeno de criptococo sérico
Suelen ser positivos semanas antes de las manifestaciones clínicas, por lo que permiten un diagnóstico precoz.
5.9.3.3. Neuroimagen
Se aprecian infartos agudos y subagudos de predominio subcortical, captación de contraste leptomeníngeo (base del cráneo) e hidrocefalia. Se observan criptococomas en el 10% (LOE con captación en anillo, efecto masa y edema perilesional).
5.9.4. Tratamiento
El tratamiento se muestra en la tabla 8. Para el manejo de la coinfección por el VIH, ver cap. 76. Infección por el virus de la inmunodeficiencia humana.
5.9.5. Pronóstico
La mortalidad global es del 25% a pesar del tratamiento, mayor en el VIH con alto riesgo de HTIC grave, que puede llevar a coma y muerte.
Tabla 8. Tratamiento específico de las meningitis subagudas y crónicas
5.10. Neurocisticercosis (formas larvarias de Taenia solium)
Se transmite por la ingesta de carne de cerdo poco cocinada con quistes de larvas y de forma fecal-oral entre humanos. Se ha observado un aumento de incidencia en nuestro medio a expensas de la inmigración y los viajes a zonas endémicas (Centro y Sudamérica).
5.10.1. Clínica
Depende del tipo de quiste (viable, degenerativo o calcificado) y de su localización: parenquimatosa (más frecuente), con crisis epilépticas focales o asintomática y calcificaciones en la neuroimagen; extraparenquimatosa, con HTIC por hidrocefalia, focalidad variable, vasculopatía y neuropatías craneales; espinal, que puede provocar radiculopatías o aracnoiditis crónica, y otras (raras), como la ocular y la encefalitis cisticerca (crisis epilépticas e HTIC con abundantes quistes parenquimatosos).
5.10.2. Diagnóstico
En la neuroimagen destaca la presencia de un quiste único o de múltiples quistes menores de 20 mm, con poco efecto masa y poca restricción en difusión (diagnóstico diferencial con absceso), en varios estadios: viable (si hay escólex en el interior, el diagnóstico es de certeza), degenerativo (meses o años tras infección, con captación en anillo uniforme o multilobulada irregular) o calcificado. Hay que realizar RM medular en todos los pacientes. La serología es útil para orientar el diagnóstico. También proporcionan un diagnóstico de certeza la visualización de un quiste con escólex en fondo de ojo o la demostración histológica directa (rara vez necesaria).
5.10.3. Tratamiento y pronóstico
El tratamiento se muestra en la tabla 8. Previamente se realiza fondo de ojo para descartar afectación ocular (contraindica el tratamiento hasta la resección quirúrgica del quiste). No ha de administrarse tratamiento antiparasitario en caso de quistes calcificados. En la neurocisticercosis parenquimatosa el tratamiento antiparasitario puede reducir el riesgo de epilepsia.
6. Infecciones focales supurativas del sistema nervioso central
6.1. Absceso cerebral
6.1.1. Etiopatogenia
Se trata de un proceso supurativo focal del parénquima cerebral producido por bacterias, hongos o parásitos. Los mecanismos de infección son similares a los de la meningitis bacteriana (contigüidad, siembra hematógena o inoculación directa). Sin embargo, en un 20-30% de los casos no se identifica un foco primario (absceso criptogénico).
Lo más frecuente es localización supratentorial, de predominio frontal y lesiones únicas; lesiones múltiples orientan a diseminación hematógena desde focos a distancia.
Algunos factores predisponentes son: diabetes mellitus, alcohol, tratamiento crónico con corticoides u otros estados de inmunosupresión. La tabla 9 muestra los agentes etiológicos más implicados (hasta un 50% polimicrobianos).
Tabla 9. Etiología y tratamiento empírico del absceso cerebral
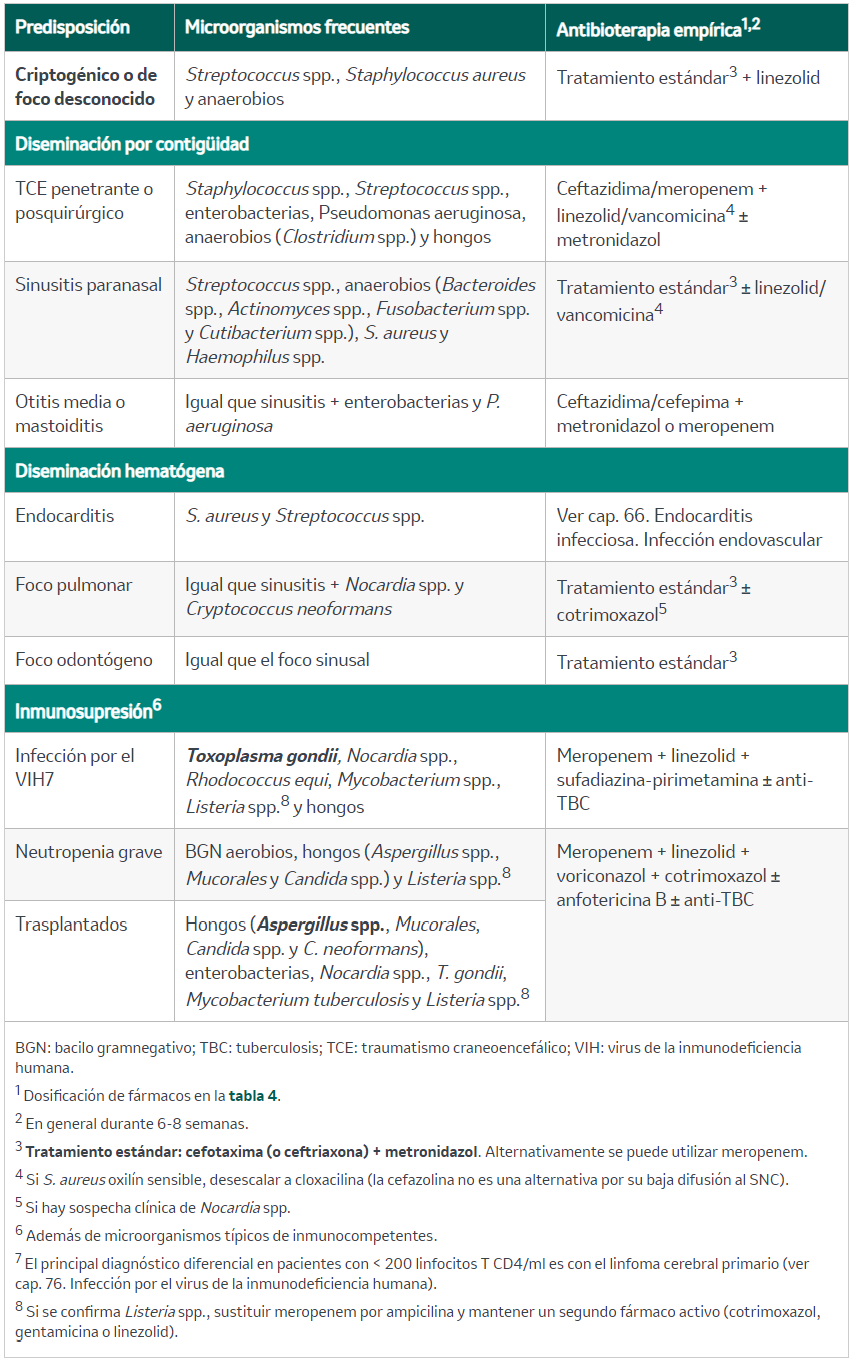
6.1.2. Clínica
Depende de foco primario, localización y tamaño del absceso, grado de HTIC y estado inmunitario del paciente. El curso puede ser fulminante, aunque lo más frecuente es la presentación subaguda. El síntoma más común es la cefalea progresiva, seguida de alteración del nivel de consciencia, déficits neurológicos focales y crisis comiciales. La fiebre es inconstante, ausente hasta en el 50% en los estadios precoces.
6.1.3. Diagnóstico
6.1.3.1. Neuroimagen
Es el método diagnóstico principal. La imagen típica es una lesión hipodensa en la TC e hiperintensa en la RM en secuencia T2, con restricción a la difusión y captación en anillo completo y regular. En la fase inicial de cerebritis la TC puede ser normal o presentar hipodensidades mal definidas. La RM es más sensible para detectar abscesos en la fase precoz, de pequeño tamaño (< 1,5 cm) y localizados en la fosa posterior.
6.1.3.2. Punción lumbar
Está contraindicada en la mayoría de casos por riesgo de herniación; además presenta muy escasa rentabilidad (salvo en lesiones abiertas a ventrículos).
6.1.3.3. Microbiología
Se deben extraer hemocultivos antes del inicio del tratamiento empírico, y plantear la obtención de muestras del absceso mediante punción guiada por TC o cirugía.
Debe realizarse serología del VIH urgente (modifica el manejo). Según la sospecha se pueden realizar antígeno criptocócico, serología de Brucella spp., Toxoplasma spp., etc.
6.1.4. Tratamiento
En la mayor parte de los casos es necesario un tratamiento combinado:
- Tratamiento médico: antibioterapia (tabla 9). La corticoterapia no está indicada de rutina, hay que valorarla solo si hay signos de enclavamiento o edema cerebral importante. La pauta es dexametasona 10 mg en bolo inicial seguido de 4 mg cada 6 h.
-
Drenaje: la punción-aspiración y la exéresis quirúrgica son procedimientos diagnóstico- terapéuticos, por lo que ante todo absceso cerebral se debe contactar con Neurocirugía:
- Punción-aspiración: técnica de elección por su menor frecuencia de complicaciones.
- Resección quirúrgica: se reserva para abscesos traumáticos con material extraño, implicación de microorganismos de difícil erradicación (hongos) y abscesos multiloculados
Cabe reseñar que los casos precoces en forma de cerebritis pueden responder bien al tratamiento antibiótico sin necesidad de otra intervención añadida.
6.2. Otras infecciones focales supurativas del sistema nervioso central
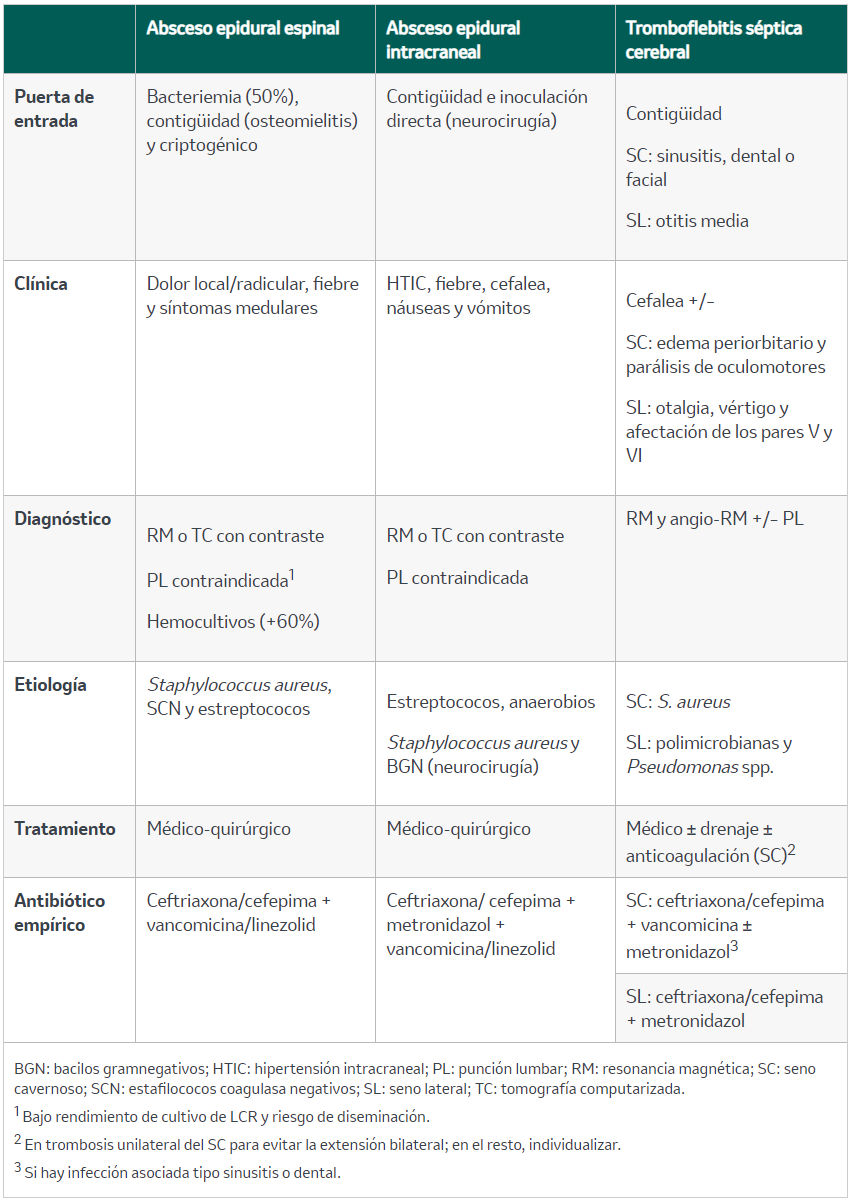
Se muestran en la tabla 10.
Tabla 10. Otras infecciones supurativas focales del sistema nervioso central
Bibliografía
- Baldwin KJ, Cummings CL. Herpesvirus Infections of the Nervous System. Continuum (Minneap Minn). 2018;24(5, Neuroinfectious Disease):1349-1369.
- Cho TA. Helminthic Infections of the Central Nervous System. Continuum (Minneap Minn). 2018;24(5):1489-1511.
- Daroff R, Jankovic J, Mazziotta J, Pomeroy S. Bradley’s Neurology in Clinical Practice. 7.ª ed. Philadelphia: Elsevier/Saunders; 2015.
- Felicia Chow MD. Brain and Spinal Epidural Abscess. Continuum (Minneap Minn). 2018;24(5):1327-1348.
- Halperin JJ. Neuroborreliosis and Neurosyphilis. Continuum (Minneap Minn). 2018;24(5):1439-1458.
- Jiménez-Mejías ME (coord.), Amaya Villar R, Palomino García A, Morilla Alfaro MA, Palomino Nicás J, Márquez Riva FJ. Meningitis agudas comunitarias. Guías prioam. 2017.
- Jiménez-Mejías ME (coord.), Amaya Villar R, Palomino García A, Morilla Alfaro MA, Palomino Nicás J, Márquez Riva FJ. Procesos supurados intracraneales. Guías prioam. 2017.
- Larry ED. Acute Bacterial Meningitis. Continuum (Minneap Minn). 2018;24(5):1264-1283.
- Lyons JL. Viral Meningitis and Encephalitis. Continuum (Minneap Minn). 2018;24(5):1284- 1297.
- McGill F, Heyderman RS, Panagiotou S, Tunkel AR, Solomon T. Acute bacterial meningitis in adults. Lancet. 2016;388(10063):3036-3047.
- Mensa J, Soriano A. Guía de terapéutica antimicrobiana 2021. 31.ª ed. Barcelona: Antares; 2021.
- Ropper AH, Samuels MA, Klein JP, Prasadl S. Adams and Victor’s principles of neurology. 11th ed. New York: McGraw-Hill Medical Pub. Division; 2019.
- Saylor D. Neurologic Complications of Human Immunodeficiency Virus Infection. Continuum (Minneap Minn). 2018;24(5):1397-1421.
- Soares BP, Provenzale JM. Imaging of Herpesvirus Infections of the CNS. AJR Am J Roentgenol. 2016;206(1):39-48.
- Steiner I, Budka H, Chaudhuri A, Koskiniemi M, Sainio K, Salonen O, et al. Viral meningoencephalitis: a review of diagnostic methods and guidelines for management. Eur J Neurol. 2010;17(8):999-e57.
- Thakur KT, Wilson MR. Chronic Meningitis. Continuum (Minneap Minn). 2018;24(5):1298- 1326.
- Urbanos A, Mancheño M. Manual de Diagnóstico y Terapéutica Médica. Hospital Universitario 12 de Octubre. 8.ª ed. MSD; 2017. p. 693-713.
- Van de Beek D, Cabellos C, Dzupova O, Esposito S, Klein M, Kloek AT, et al. ESCMID guideline: diagnosis and treatment of acute bacterial meningitis. Clin Microbiol Infect. 2016;22 Suppl 3:S37-S62.
- Zunt JR. Tuberculosis of the Central Nervous System. Continuum (Minneap Minn). 2018;24(5):1422-1438.